2023年12月1日是第36个“世界艾滋病日”,今年我国的宣传主题是 “凝聚社会力量,合力共抗艾滋” 。
我们经常说“世界上没有后悔药”,但从事防艾工作的人可能知道,艾滋病是有“后悔药”可以吃的,这种“后悔药”就是艾滋病毒暴露后预防疗法(Post-exposure Prophylaxis,以下简写做PEP)。

图片来源:pixabay
艾滋病毒暴露后预防疗法的由来
相信以下描述的几个场景,每个医护人员多多少少都听说过或者至少设身处地担忧过,甚至经历过:
一名护士在为淋巴瘤患者进行深静脉穿刺,在退针以后感觉指头一阵刺痛——糟糕,被针扎了!然后发现自己的手套下隐约渗出了血色,而该淋巴瘤患者同时是一名 HIV 阳性感染者……
一名外科医生在为一名 HIV 阳性感染者切除肝巨大肿瘤的时候,因为助手退刀过快,手套被不小心划穿,虽然立刻处理,但仍发现皮肤有一道轻微的划痕……
一位急诊医生接到一名手指断裂急诊患者,眼前的病人五根手指都已离断,指骨外露,再拖下去只有坏死,因此他们组织急诊外科力量立刻开展手术。就在他帮患者接第三根断指的时候,检验科传来急报,患者HIV检测阳性。尽管已经严格按照无菌操作进行,但忧虑与恐惧生理性地袭来……
这些场景,相信对不少医护人员来说,并不陌生。在我国,平均每年约 700 至 1000 起职业暴露事件,主要发生在医疗卫生机构 ,少数发生在科研和公安系统,所以上面这些让人头皮发麻的状况,并不少见。
医护人员在工作场景中意外接触到 HIV 的情况并不罕见,那么该怎么保护他们呢?HIV 暴露后预防疗法应运而生,这种疗法的历史可以追溯到 20 世纪 80 年代末期。最初,这种疗法是为医疗保健工作者设计的,用于在意外接触HIV病毒后降低感染的风险,现在早已惠及普通人。
那么这种疗法的效果如何呢?在我国,职业暴露后预防工作已经开展了二十多年,实施暴露后预防上千例,目前尚无阻断失败的案例,可见PEP预防效果良好。
图片来源:pixabay
这神奇“后悔药”到底是什么?
HIV 暴露后预防,是指尚未感染 HIV 的人员,在暴露于高感染风险后,比如与 HIV 感染者或感染状态不明者发生体液交换行为,及早(不超过 72 小时)服用特定的抗病毒药物,降低 HIV 感染风险的方法。
在这里有几个重要信息点:
1. 这个后悔药无法让已感染的人痊愈,它只可以保护未感染的人;
2. 和HIV 感染者或感染状态不明者发生关系均可保护;
3. 必须在 72 小时内服用(暴露后 2 小时内服药最佳)。
这种“后悔药”到底是什么药呢?它并不是一粒药丸这么简单,PEP 用药采用三种抗病毒药物联合使用,目前国内常用的 PEP 方案包括:(TDF 或 TAF,二选一)+(FTC 或 3TC,二选一)+(DTG 或 RAL,二选一),替诺福韦和恩曲他滨(或者拉米夫定)也可以用恩曲他滨替诺福韦片或拉米夫定替诺福韦片二合一片剂代替。
需要注意的是,部分服药者可能出现药物副作用,常见的如头痛、失眠、眩晕、疲劳以及恶心、呕吐或者胃肠胀气等,这些症状大多数都会自行缓解。不过,也有部分人觉得难以坚持整整 28 天。但接受疗程的患者,必须严格按要求连续服药 28 天,如果中断用药,极易产生病毒耐药导致阻断失败。
但是这里仍然要提醒大家,虽然不是 100% 保证能阻断成功,如果不幸与艾滋病人有高危接触,那PEP就是一线希望,通过这种方法,有机会避免感染和终身服药。
跑赢病毒,争分夺秒
为什么我们要一遍一遍强调 72 小时内服药呢?这主要跟病毒入侵人体的方式有关。
图片来源: pixabay
病毒进入皮下或者黏膜后,首先被树突状细胞识别,感染附近的 CD4 细胞,再传递给附近的淋巴结,然后进一步扩散。病毒从感染局部到扩散出去,需要时间,这个时间一般是 72 小时。
而我们服用的阻断药物,虽然不会杀死病毒,但这些药物能够形成“屏障”,将进入人体的病毒局限在某些细胞里。这些被监禁起来的病毒,没法继续复制和扩散。随着时间的推移,被感染的细胞走完自己的生命周期,会逐渐死掉,然后被人体代谢掉,这样病毒就被从体内清除了,人也就最终得救了,不会被HIV感染。
服药越早,受感染的免疫细胞就越少,病毒扩散的范围越小,服用阻断药物的效果也就越好。所以,发生高危行为后,尽早进行充分的、强有力的、多靶点的药物阻断,可以防止病毒的扩散。所以,一定要尽早服药,千万别超过 72 小时!
阻断药需要自费吗?
对于医护人员、警察等专业人士来说,如果在工作中,有艾滋病病毒的暴露风险,这一套用药方案也是有效的。如果判断为职业暴露,用药是免费的。
申请的方法一般是需要通过院感科,迅速联系当地疾病预防控制中心,然后根据艾滋病中心的指引,取得备用药物,或前往就近的艾滋病定点医院领取阻断药物。
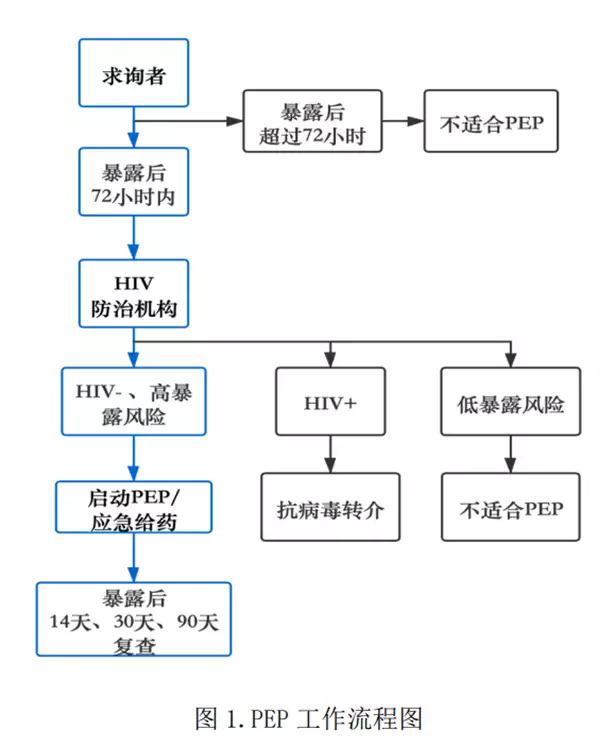
如果是自己发生了高危行为,需要获得暴露后预防用药,则可以前往以下这些机构:
HIV 感染专业诊疗机构(比如专门的传染病医院)疾病控制机构VCT 门诊社会组织在进行 PEP 相关个案咨询基础上,将符合 PEP 纳入标准的求询者转介到提供 PEP 服务的相关专业机构。对于有其他医学、社会、法律、经济等方面需求的求询者,及时将其转介到相关专业机构,使其获得所需帮助。而高危人群因个人原因需要 PEP 预防,费用根据不同的药物组合,在 1800~4000 元人民币之间。
实际操作中,这些机构会确保符合以下全部五个条件的人群,才可以开始使用 PEP:
(1) 年龄18 周岁及以上,不足18岁需监护人同意;
(2) HIV 抗体检测阴性;
(3) 暴露时间不超过 72 小时;
(4) 暴露源及行为评估分析提示求询者 HIV 感染风险较高;
(5) 同意按时服药、保证依从性、按时参加随访检测。
接下来我们举个真实案例。
2017 年,有一名博主在东南亚某国旅游时,怀疑遭到按摩师的侵犯,考虑到当地艾滋病感染率及其他风险,他在微博上公开求助,并最终在一位艾滋病研究领域的研究者建议下,立刻在当地开展艾滋病暴露后预防,经历 28天全程服药,该博主最后检测并未感染HIV。
最后,再强调一下,暴露后预防虽然成功率很高,但仍不是 100%成功,尤其是服药不够及时的情况下,因此千万不要把它作为常规的预防手段,坚持使用安全套,使用暴露前预防等手段,仍然是预防HIV感染的关键。
参考文献
1. 吴尊友. 艾滋病预防技术进展与防治策略[J]. 中华预防医学杂志, 2018, 52(12): 1204-1209.
2. 中国疾病预防控制中心,性病艾滋病预防控制中心. 艾滋病病毒暴露后预防技术指南(试用)[EB/OL].2020[2020-11-16]. https://ncaids.chinacdc.cn/tzgg_10268/202011/W020201116802422550750.pdf3. 杨新宇. 艾滋病暴露前预防与暴露后预防的应用与挑战[J]. 中国艾滋病性病, 2019 (4): 425-428.策划制作
作者丨陈默翱 流行病与卫生统计学硕士
审核丨唐芹 中华医学会科学普及部主任 研究员
策划丨丁崝






